A 2-es típusú diabétesz mint diagnózis
A 2-es típusú diabétesz (T2DM) vércukor-emelkedéssel kísért komplex anyagcserezavar, amelynek hátterében a fő patomechanizmus az elégtelen inzulinelválasztás és/vagy annak elégtelen hatása igazolható.
A fentiek mellett az utóbbi két évtizedben egyre újabb patogenetikai tényezők kerültek előtérbe, amelyek fontos potenciális támadáspontokat tártak fel a gyógyszeres terápia vonatkozásában is. Először az inkretinhatás szerepe igazolódott, majd De Fronzo professzor nevéhez fűződik a már 8 etiológiai tényezőt feltételező „ominous octet” kifejezés (1), míg egy 2016-os közlemény (2) már 11, „egregious eleven”-nek aposztrofált kiváltó okot nevesít:
- A hasnyálmirigy ß-sejtjeinek csökkent mennyisége és funkciójának károsodása.
- Csökkent inkretinhatás.
- . Az a-sejtek defektusa, következményes fokozott glükagonhatás.
- Zsírszövet: fokozott lipolízis. (Inzulinrezisztencia)
- Izomszövet: csökkent perifériás glükózfelvétel. (Inzulinrezisztencia)
- Máj: fokozott glükóztermelés. (Inzulinrezisztencia)
- Agy: fokozott étvágy, csökkent reggeli dopaminemelkedés, fokozott szimpatikus tónus.
- Bélrendszer: a mikrobiom változása, csökkent GLP-1-szekréció.
- Az immunrendszer diszregulációja, krónikus gyulladás.
- Gyomor-vékonybél: fokozott glükózabszorpció.
- Vese: fokozott glükózreabszorpció.
Bár a végeredmény mindig valamilyen mértékű hyperglykaemia, a T2DM csak látszólag egységes kórkép. A fentiek alapján teljesen nyilvánvaló, hogy a különböző etiológiai faktorok egyénenként eltérő mértékben járulnak hozzá a betegség klinikai megjelenési formájához, ezáltal változatos kórformákat eredményezhetnek, hangsúlyozva az egyénre szabott terápia, a több támadásponton ható gyógyszeres kezelés kiemelt szerepét.
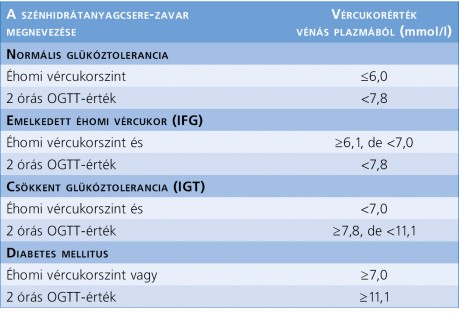
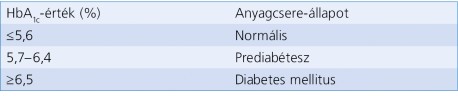
A 2-es típusú diabétesz kialakulása – számos egyéb krónikus megbetegedéshez hasonlóan – egy kontinuumnak tekinthető, amely a normál szénhidrát-anyagcserétől a prediabéteszen keresztül a manifeszt T2DM, valamint micro- és macroangiopathiás szövődmények kialakulásához vezethet. A progresszió azonban a szénhidrátanyagcsere-zavar időben történő felismerésével és annak hatékony kezelésével megállítható, sőt számos esetben akár vissza is fordítható. A szénhidrátanyagcsere-zavar megállapításához és az ezen belüli állapotok differenciálásához az éhomi, a standard módon elvégzett terheléses vércukorvizsgálat (oral glucose tolerance test, OGTT) és a HbA1c-meghatározás elfogadott (1. táblázat) (2. táblázat).
A vércukor-meghatározás minden esetben indokolt a diabétesz klasszikus tünetei – polyuria, polydipsia, más okkal nem magyarázható fogyás, pruritus vulvae, balanitis stb. – esetén. Mivel azonban a cukorbetegség számos esetben tünetmentes, a T2DM felderítésének jelenleg leghatékonyabb módja a kockázatalapú szűrés, amelynek hazánkban elfogadott és validált formája a FINDRISC kérdőív (3).
Az MDT 2020-ban megjelent szakmai irányelve (4) szerint diabétesz állapítható meg,
- ha klasszikus tünetek figyelhetők meg, és
– az éhomi (minimum 10 órával az utolsó energiafelvétel után mért) vércukorszint kóros, azaz az értéke vénás plazmában, enzimatikus módszerrel meghatározva eléri vagy meghaladja a 7,0 mmol/l értéket, vagy
– étkezés után bármely időpontban mért (random) vércukorszint eléri vagy meghaladja a 11,1 mmol/l értéket;
- klasszikus tünetek hiányában, ha
– az éhomi vércukorszint értéke két különböző alkalommal mérve eléri vagy meghaladja a 7,0 mmol/l értéket;
– az OGTT kapcsán az éhomi vércukor eléri vagy meghaladja a 7,0 mmol/l értéket, és/vagy a 120 perces érték eléri vagy meghaladja a 11,1 mmol/l értéket (a kóros terhelési eredmény egy másik időpontban végzett méréssel megerősítendő);
– a standard módon mért HbA1c-érték ≥6,5%.
A diabétesz új típusú megközelítése
2018-ban svéd és finn diabéteszadatbázis-regisztereken végzett klaszteranalízis alapján egy kutatócsoport a felnőttkori cukorbetegség öt alcsoportba történő besorolását javasolta (6). Az elkülönítés alapját az alábbi hat klinikai paraméter képezte:
- testtömegindex (BMI),
- HbA1c,
- a diabétesz felfedezésekor a beteg életkora,
- a béta-sejt-funkció becslése (HOM2-B alapján),
- az inzulinrezisztencia becslése (C-peptid-meghatározásra épülő HOMA2-IR alapján),
- glutaminsav-dekarboxiláz elleni antitest (GADA).
A fentiek alapján az alábbi öt csoportot definiálták:
- SAID (severe autoimmune diabetes, súlyos autoimmun diabétesz): ez a csoport volt az összes eset 6,4%-a, és korai kezdet, alacsonyabb BMI, rossz anyagcserekontroll, inzulinhiány és GADA-pozitivitás jellemezte.
- SIDD (severe insulin-deficient diabetes, súlyos inzulinhiányos diabétesz): ez a csoport volt az összes eset 17,5%-a, az előzőhöz hasonlóan korai kezdet, alacsonyabb BMI, rossz anyagcserekontroll és inzulinhiány jellemezte, de a GADA negatív volt.
- SIRD (severe insulin resistant diabetes, súlyos inzulinrezisztens diabétesz): ez a csoport volt az összes eset 15,3%-a, és inzulinrezisztencia, valamint magas BMI jellemezte.
- MOD (mild obesity-related diabetes, enyhe, elhízással társult diabétesz): ez a csoport volt az összes eset 21,6%-a, amelyben az elhízás volt a meghatározó, ezt azonban nem kísérte jelentős inzulinrezisztencia.
- MARD (mild age-related diabetes, enyhe, életkorhoz kötött diabétesz): ez a csoport volt az összes eset 39,1%-a, amely karakterisztikájában a MOD-hoz hasonlított, de idősebb populációt érintett.
Ennek az újszerű megközelítésnek az az előnye, hogy segítséget nyújthat a személyre szabott terápia megválasztásában, illetve a vizsgálat szerint a különböző csoportokban eltérő volt a diabétesz szövődményeinek előfordulási gyakorisága is, ami pedig a megelőzés szempontjából meghatározó. Ha megnézzük az előfordulási gyakoriságokat, akkor jól látszik, hogy az estetek mintegy 60%-ában a diabétesz kialakulása az előrehaladott életkorhoz és/vagy az elhízáshoz kapcsolódik. Ebben az esetben a terápiaválasztásnál a főbb szempontok a testsúlycsökkentés, az életmódváltoztatás támogatása és a hypoglykaemia kockázatának csökkentése. A súlyos inzulinrezisztencia esetén annak mérséklése, a reziduális béta-sejt-funkció megőrzése és a testsúlycsökkentés az elsődleges. Inzulinhiány esetén viszont nyilvánvaló az inzulinszubsztitúció szükségessége. A szövődmények vonatkozásában a SIRD-ben figyelték meg a nephropathia legnagyobb kockázatát, amely érdekes módon jó anyagcserekontroll esetén is kialakult, aláhúzva az inzulinrezisztencia patofiziológiai jelentőségét. Ugyanakkor a retinopathia előfordulása SIDD-ben volt a legmagasabb.
Ugyanezen klaszterképzés alapján egy német munkacsoport is elvégzett egy 5 éves időtartamot felölelő analízist (7). Ebben a vizsgálatban a SAID előfordulását kissé magasabbnak találták, de a többi csoport arányaiban megegyezett a svéd tanulmányban leírtakkal. A nem alkoholos zsírmáj (NAFLD) jelentősen emelkedett prevalenciáját figyelték meg a SIRD-csoportban, míg a diabéteszes neuropathia a SIDD esetén volt gyakoribb.
Összegzés
Fentiek jól illusztrálják, hogy a diabétesz modern megközelítése ma már nem merülhet ki a vércukormérés gyakorlatában. A széles körű anamnesztikus és antropometriás adatgyűjtés mellett bizonyos esetekben szükség lenne speciális labor-, és adott esetben genetikai vizsgálatokra is – ezek elérhetősége azonban sajnos eléggé korlátozott. Az így kapott eredmények helyes értékelése megteremtheti az alapját a személyre szabott – vagy ma már precíziós medicinának is hívott – terápiának is. Ami azonban a korrekt, időben történő diagnózis mellett szintén elengedhetetlen, az a 2-es típusú diabétesz felfedezésekor a beteg kardiovaszkuláris és renális rizikóstátuszának felmérése, a micro- és macronagiopathiás szövődmények keresése és a későbbiekben rendszeres ellenőrzése.
A cikk a Sandoz Hungária Kft. felkérésére készült. A cikkben megfogalmazott állítások teljes mértékben a szerző saját véleményét tükrözik. RSdz3680/01.23
Lezárás dátuma: 2023. január 24.
2. Schwartz SS, Epstein S, Corkey BE, et al. The time is right for a new classification system for diabetes: rationale and implications of the Beta-cell-centric classification schema. Diabetes Care 2016; 39( 2 ): 179–189.
3. Winkler G, Hidvégi T, Vándorfi Gy, Balogh S, Jermendy Gy. Kockázatalapú diabetesszűrés háziorvosi praxisokban, felnőtt egyének körében. Diabetologia Hungarica 2011; 19: 111–122.
4. Egészségügyi szakmai irányelv – A diabetes mellitus kórismézéséről, a cukorbetegek antihyperglikémiás kezeléséről és gondozásáról felnőttkorban; Egészségügyi Közlöny 2020; 12: 1759–1856.
5. American Diabetes Association: Standards of medical care in diabetes – 2019. Diabetes Care 2019; 42(Suppl 1): S1–S193.
6. Ahlqvist E, Storm P, Karajamaki A, Martinell M, et al. Novel subgroups of adult-onset diabetes and their association with outcomes: a data-driven cluster analysis of six variables. Lancet Diabetes Endocrinol 2018; 6: 361.69.
7. Zaharia OP, Strassburger K, Storm A, Bönhof GJ, et al. Risk of diabetes-associated diseases in subgroups of patients with recent-onset diabetes: a 5-year follow-up study. Lancet Diabetes Endocrinol 2019; 7: 684–94.
Cikk értékelése
| Eddig 32 felhasználó értékelte a cikket. |


Hozzászólások